皆さんは普段、googleなど、webの口コミはご覧になられているでしょうか?
今の時代、お店を選ぶ際には、webの口コミを参考にされる方も多いかと思います(私もお店探しの時は正直参考にはしています)。
webの口コミは、今まで人づてでしか聞けなかったそのお店の評判を多く知ることができたり、情報がない店の客観的な情報を得られたりするという面で、大きな役割を果たしています。
しかし、その匿名性から、口コミを書く人の主観に偏りすぎる一方的な視点からの書き込みから、いわれのない誹謗中傷まで、信ぴょう性に疑問符を抱かざるを得ない情報も残念ながら少なからず存在します。
医療機関界隈でも、Webの口コミには、患者の受診体験の率直な感想など正当な評価や、改善点の指摘などの貴重な意見を書かれていることも多いのですが、その一方、残念ながらクリニックと患者さんの行き違いなどから、書かれた方は気の毒にも思える低い評価を書きこまれていることもあります。
「基本的に不快な時に行く場所である」医療機関は、その時の思わしくない体調がネガティブな感情を呼び起こしやすい状況もあり、どうしても不満の方が書かれやすいという、他の業種にはない特徴も持っています。
また、残念ながら医療機関の中には、自作自演などの手段を使って、自らの医療機関の評価を不当に上げたり、一方ライバルと目す医療機関に虚偽の書き込みをして相手の評価を不当に下げるところがあるのも事実です(当院もやられたことがあります)。
また、これまた非常に残念なことなのですが、そのような行為をあっせん、委託する業者や、また虚偽の低評価を書きこんで、「書き込みを消す」といって高額を請求する極めて悪質な業者さえもいるのも、事実なのです(実際にダイレクトメールなどで営業がかかってくることもあるのです)。
挙句の果てには、自院にかかれた低評価の口コミに対し、「開示請求を行い、実名を公表する」などと脅しをかける医療機関まで・・・
残念ながら、Webの口コミは、そのすべてがクリーンではありません(もちろん当院は不当な自作自演は一切行ってはおりません)。
そこで当院では、患者さんの生の声をお聞きいたしたく、ご来院いただいた、主に新患の方に、受診時の印象を評価いただくアンケートを実施しています。
クリニックで生の患者さんの声を聴くことは、実は簡単ではありません。
ありがたいことに当院には非常に多くの、定期的に通院していただく患者さんがいらっしゃいます。
そして、定期的に当院に通い続けていらっしゃる方からは非常に多くのお褒めの言葉を頂きます(もちろん時には問題点を指摘頂く、貴重なご意見を頂くこともございますが)。
大変うれしく、また私たちスタッフの診療の励みになる貴重なお声です。
ただ一方、中には当院の診療に不満があり、その後当院にいらっしゃらなくなる方がいるというのも紛れもない事実です。
このような方は、不満を抱えながらも、何もおっしゃらずに当院を去っていく方が多いですので、このような方のご指摘のお声は、通常耳にすることは難しいものです。
私たちも人間ですので、お褒めのお言葉のみを聴くだけなら、こんなに気持ちいいことはありません。
ただしかし、受診への満足を提供できなかった方の声なき声の中にも、私たちの医療サービスを改善できる「ヒント」が隠されているのも、また事実です。
そのような、すべての「患者さんのありのままの声」もあえて聴きたく、当院では昨年5月から、このアンケート調査を開始しました。
このアンケートは、問診を記入された方(=当院に新患で受診されるほぼすべての方、新たな症状があり問診を書いて頂く再診の方など)すべてに、受診後1時間後にメールでお送りする形で行っています。
そしてこのたび、この取り組み開始から1年が経過しました。
いろいろなお声が集まり、お褒めの言葉をいただきうれしいと思う反面、お叱りと改善をお求めになるお声もいただき、身が引き締まる思いでした。
そこで今回は、当院に届いた「ありのままのお声」の一部を皆様にお見せし、私たちクリニックの気持ち、取り組み、それに患者さんの皆さんにもご理解いただきたいことなどをお示しすることで、今後当院と患者さんがどのようしたら良い関係を築き、お互いが満足する医療を実践していけるかを考えてみたいと思います。
まずは、アンケートにお答えいただいた患者さんからいただいた、当院のご評価を公開したいと思います。
ご意見は790名の方から頂くことができました。
各項目の評価は4:「満足」から1:「不満」と4段階評価としており、当院は及第点を3以上と定めました。
また総合評価のみ5:「とても満足」、4「満足」、3「普通」、2「不満」、1「とても不満」の5段階としています。
では始めて行きましょう!
コワイヨーコワイヨー(◞‸◟)
1.受付スタッフの対応、説明についてはいかがでしたか?
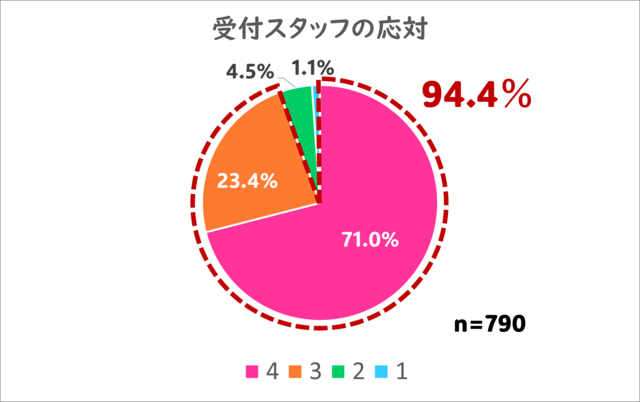
おかげさまで最高評価の4を71%の方から、3以上の及第点以上を94.4%の方からいただくことができました。
患者さんが非常に多く、忙しい窓口ですが、その中でもホスピタリティーある応対を目指してきました。このような評価を頂き、非常に喜んでいます!
2.受付から診察時間までの待ち時間はいかがでしたか?
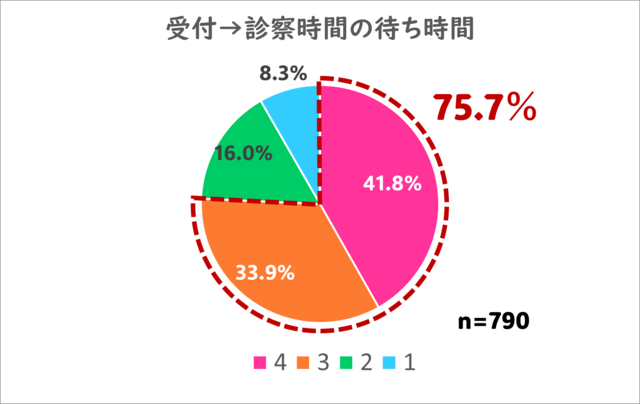
うーん、こちらはやや厳しい結果です。
及第点以上の評価をいただけたのは75.7%にとどまりました。約1/4の方からご不満のお声をいただきました。
患者さんの混雑状況や、時間のかかる診察のあとになると、どうしても最大1時間程度お待ち頂くことがある状況です。
より対策を深めていく必要があります。
3.看護師の応対、説明についてはいかがでしたか?
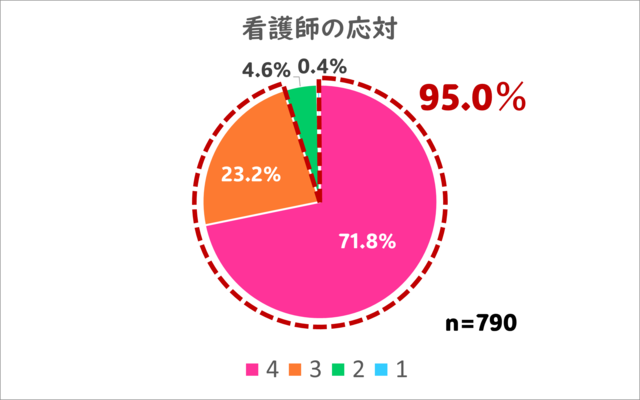
こちらは最高評価の4を71.8%の方から、及第点以上の評価は95.0%の方からいただくことができました。
看護師も、病気や検査でご不安な患者さんに、なるべく安心していただけるような応対を心がけています。
当院の提供したい「安心感」を、多くの方にご評価いただき、非常にうれしく思います!
4.医師による診療の内容はいかがでしたか?
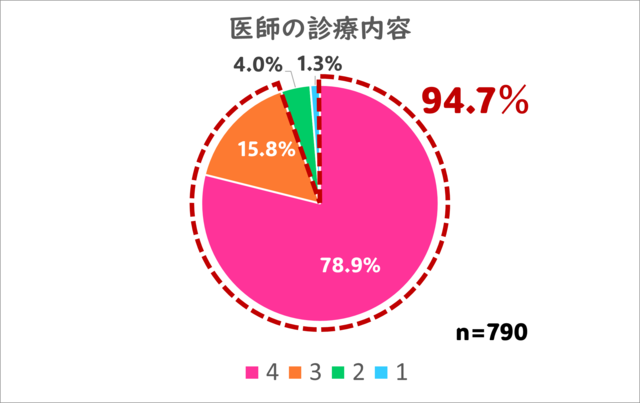
こちらも最高評価の4を77.4%の方から、及第点以上の評価は94.7%の方からいただくことができました。
やはり診察は、当院の一番重要な「サービス」です。
当院の医師は内科、呼吸器、アレルギーを専門として、患者さんの病気に全力で立ち向かっています。
多くの患者さんにその診察内容をご評価いただき、正直ホッとしています・・・
5.医師の症状説明および治療方針に対する納得度はいかがでしょうか?
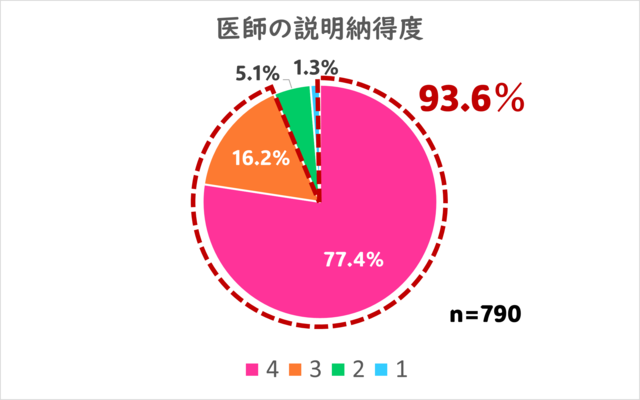
有り難いことです。
最高評価の4を77.4%の方から、及第点以上の評価は93.6%の方からいただくことができました。
いくら良い診察を行っても、そのことを患者さんが理解でき、納得して頂けないと、その後の治療効果も限定的になってしまいます。
当院では病態の説明にも力を入れておりますので、その点をご評価いただけて良かったと思っております。
6.診察終了からお会計までの待ち時間はいかがでしたか?

やはり当院にとって、「待ち時間」は鬼門なのか・・・
最高評価の4は46.7%にとどまり、及第点以上の評価をいただけたのは80.4%、約1/5の方から不満のお声をいただきました。
医療費あと払いサービスの導入なども行ってはいるのですが、やはり時間帯によっては会計にお待ち時間が発生してしまう時間もあります。
フローの改善はここ数年ずっと行っているのですが、まだまだ進めなければいけないと考えています。
最後に総合評価です。
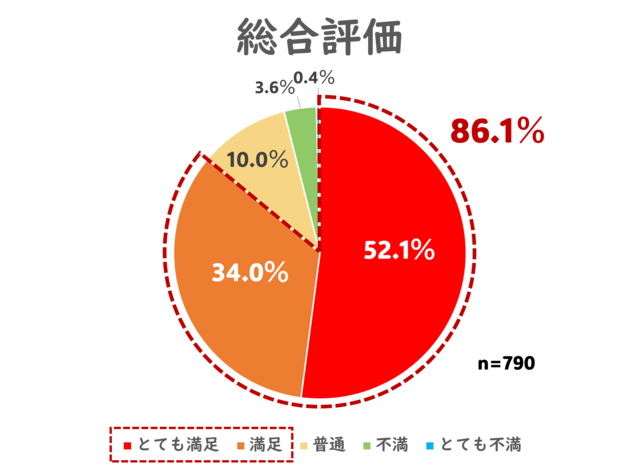
最高評価の「とても満足」が52.1%、「満足」が34.0%で、86%以上の方から「満足」以上の評価をしていただきました。
全体的には高い評価を頂くことができたようで、やはり正直にうれしいです。
というわけで、内心びくびくしながら集計してみた結果ですが、多くがご評価のお声で、正直ほっとしたところです。
しかし最初もお話しした通り、当院の診療に満足いただけなかった残り数%の方の、その中でも頂けた貴重なご指摘を、逃げずに拾い上げることも、とても大事なことです。
「不満」の方が3.6%、「とても不満」の方が0.4%と、厳しい評価をお持ちの方が全体の4%いらっしゃったことも、しっかり刮目する必要があります。
そこでここでは、恥を忍んでそのようなご意見の一部を抜粋して掲載し、併せてこのご意見に対する当院からのお答えを載せてみたいと思います(問題点のご指摘は60件ほど頂きました。掲載したご意見は原文ママで掲載しています)。
「会計の待ち時間の長さと予約の取りにくさが不満です」
申し訳ありません。どうしても患者さんの集中する時間になると、お待ち時間が出てきてしまいます。なるべくすぐお呼び出しできるように、今まで以上にシステムをブラッシュアップします。診察後会計をお待ちになることなくお帰り頂ける「クロンスマートパス」というシステムもご用意しているので、ぜひご利用ください。また予約の取りにくさの件も、枠の調整や医師の増員などで対応したいと思います。
「予約なのに待ち時間が長過ぎます」
こちらも申し訳ありません。どうしても一人一人に診察時間をかけてしまうと、その分後ろが押してしまうことがあります。また状態が悪化した方が続くとどうしても診察時間が長くなってしまいます。Web問診をもっとブラッシュアップして、診療の質の維持をしながら極力後ろの方に影響が出ないようにする、お早めにお帰り頂きたい方は担当医変更のご提案をすることで、なるべく早く診察を開始するなどの柔軟な対応を行って、できる限り対応したいと思います。
「診察前の血圧測定について、ほぼ満席の待合室のところで測定するのは少し配慮に欠けるとおもう」
申し訳ないのですが、現状では待合室しか血圧計を備え付ける場所がありません。周囲の方の目が気になる場合は、気兼ねなくスタッフにお声掛けください。看護師が処置室で測定いたします。またなるべくお待ち時間を短くすることで、待合室の混雑緩和に努めてまいります。
「パソコンによる予約がスタッフに正しく認識されておらず混乱があった。」
ご迷惑をおかけしました。時々当院で起こっていることで、原因探索するとシステムの不具合が原因であったり、当院内での伝達がうまくいっていなかったりするケースがあるようです。今後しっかりと院内でも意思伝達のミスを極力減らすシステムをつくり、予約システムのベンダーともシステム改修に取り組みたいと思います。
「発熱でつらいときに、長時間狭い椅子で座っているのはつらい」
体調不良の中、ご不便をおかけしました。発熱・感染症待合室には、感染防止のために椅子の間にパーティションを設置していますが、その影響で狭くなってしまっています。お越しいただいたらできるだけ早く診察を行い、会計まで終了できるように、スタッフ配置の調整、検査から診察、会計までのフロー改善を行います。
「発熱の疑いがあるのはわかるが、来院を煙たがるような印象を受けた」
申し訳ありません。当院としては発熱・感染症外来を行っている以上、すべての患者さんを誠意をもってお迎えする気持ちでおりますが、そのような印象を持たれてしまったのは私どもに責任があります。院内スタッフ全員に年1回接遇セミナーを行っており、このように思われた方がいらっしゃったことについてはスタッフ、講師と情報を共有しております。
「早めに来たにも関わらず、私より後に来た人の方が先に呼ばれ会計されていた」
ご不快な思いをさせてしまい申し訳ありません。検査内容から会計に至る確認作業や、処方の内容によって、会計が前後することがございます。ご不快になる方が少なくなるよう、このことを事前に周知しながら、なるべく早く会計が終えられるように改善に取り組んでまいります。
「抗生剤が欲しかったのにもらえなくて残念」
当院では診察の内容によって、その時その時で最善な治療を選択しています。あくまで医学的に妥当な治療を行いますので、ご希望に添えないことがあることはご了承ください。
「電波がつながりにくい」
ご不便をおかけしています。鉄筋コンクリートのクリニックのつくり上、電波が建物奥まで届かないケースがあり、電波増幅器を設置しているもののつながりにくい場所が残っているのは事実です。現在院内フリーwifiを整備中であり、2025年夏までには稼働予定です。
「発熱外来の為仕方ないとは思いますが、外での検査は辛いものがありました」
お辛い思いをさせてしまい申し訳ありません。どうしても場所が限られており、建物内で検査をすると他の方への感染リスクが生じてしまうので、現在も外で検査を行っております。寒いときにはカイロをお渡しする取り組みも行っておりますので、ご理解いただけましたら幸いです。
「検査キットに記入する名前を間違えられた。名前の間違えがどれだけ重要なことかしっかりと実感していただきたい。」
おっしゃるとおりです。ご不安をおかけし、大変申し訳ありませんでした。ダブルチェックを徹底するなど、このミスを無駄にすることなく改善に取り組んでまいりたいと思います。
「今日の先生はあまり人の話を聞いてもらえず、質問しても上から目線的な感じがあった」
「長く続いている症状なのに、ありふれた薬を出して「2週間様子を見ましょう」はナシでしょう、と思いました」
せっかく受診いただいたのにご満足いただけずに申し訳ありませんでした。医師と患者にはどうしても相性というものが生じます。また診療内容の意図が必ずしもうまくお伝えできないこともあります。当院では通常必ず2名以上の医師が同時に診察していますので、診療内容にご満足いただけなかった場合は、スタッフに申し出ていただければもう一人の医師がもう一度診療を行うことも可能です。希望があれば当該医師にはその情報は伝わらず、またこのようにして頂くことによる患者さんの不利益も全くございませんので、是非ともお気軽に御声掛けください。
もちろん医師もこのご意見を真摯に受け止め、改善できるように努めていくとともに、各医師の間で診療方針が統一できるように、今まで以上に医師間の意思疎通を図って参ります。
「お薬を60日分いただきたいです。」
基本的に受診間隔は、疾患の状態を見て決定しておりますが、当院ではきめ細かい医療を実践することをクリニック全体のモットーとしており、わずかな変化でも早期にとらえることを目指していますので基本的には6週間までの受診間隔としています(非常に安定しており、悪化するリスクの極めて低い方では2~3か月ごとの処方をすることもあります)。ご理解いただけますようよろしくお願いいたします。
「予約1ヶ月先は病院ではできないので、1ヶ月先の自分でやってくださいとか意味がわかりません」
意図がうまくお伝え出来なかったようで申し訳ありません。当院は6週先までのご予約は可能ですが、受付の混雑を緩和し、会計作業などをよりスムーズに行えるようにする目的に、窓口でご予約できる枠よりWebからご予約できる枠の方が多くなっています。おそらく1か月先の窓口で可能な予約枠がすべて埋まっていたものと考えられます。Web予約が可能な方は、ぜひWebからご予約いただけますようご協力をお願いいたします。
他にもいろいろとご意見をいただきましたが、その中でも代表的なご意見を、忖度なく掲載してみました。
正直当院では対応の難しいご意見もありましたが、やはり多くは当院の改善をお求めになる、(愛のある)厳しいご意見だったように思います。
私たちの気づきにもなりました。
忌憚ないご意見をいただき、誠にありがとうございました!
それでは最後に、手前味噌にはなりますが、当院にいただいたお褒めのお言葉の一部をご紹介させて頂こうかと思います(お褒めのご意見は200件ほど頂きました。本当にありがとうございます!)。
「咳に加えて、頭痛やアレルギー症状までも診てもらえた。経過や症状の変化等の話を真摯に聞いてもらえた。改善する為に、これからの治療方法を解り易く丁寧に説明してもらえた。沢山患者さんいたにも関わらず、スタッフも含めててきぱきお仕事されていた。」
「ちょうど大雨のなかの通院になってしまいましたが、看護師さんが雨で濡れながらも、こちらを気遣ってくださって嬉しく思いました。薬局との連携もスムーズで助かりました。」
「対処療法でなく、症状やその先も考えて治療計画を教えてくださり、治療をしてくれます。安心して治療が続けられます。」
「受付、検査、診察の全てが丁寧でした」
「医師の説明がとても丁寧で、病気に対する不安もなくなりました。受付や看護師の方もとても親切で安心できます。予約制なので、混雑の割には待ち時間も思ったほど長くありません。」
「インフルコロナの検査と採血などを対応していただいた看護師の方がとても親切丁寧だったのが印象的でした。ありがとうございました。」
「スタッフ皆様親切で、検査もしてもらったが全体に進行がスムーズ。医師の説明も分かりやすく、自分の状態を簡単に理解することができた。」
「先生を初め看護師さん、受付の方皆さん丁寧で一生懸命にされている様子が伺え、安心して通院出来る医院です。いつも混んでいるイメージはありますが、人気がある理由も納得行くので、長く通院しております。」
「急遽体調不良になってしまったが対応していただいた。感謝しかないです。」
「先生は患者の症状を細かく聞いてくださり、尚且適切な答えを分かりやすく説明してくださります。また、先生、スタッフの方々の惜しみない努力のせいでしょうか、受付から診察、会計までの時間が、格段に早くなったと思います。これからもずっとお世話になりたいと思います。」
「電話での問い合わせを何度かしたことありますが、的確に丁寧に対応をしてくださいます。忙しい中でも電話対応がいつも丁寧なので問い合わせするのも安心です。」
「スタッフの対応が良いですね。」
「喘息でお世話になっております。いろいろ他院を受診してきましたが、自分に合うお薬が無く、こちらで処方していただいたお薬で改善されました。常に新しい知識と情報をお持ちの先生方だと思います。いつも助かっています。」
「謎のせきの原因を突き止める為に色々試行錯誤して下さいました。長年苦しめられていたので、本当に良かったです。」
「喘息治療でこちらの先生に診てもらいたくて病院変えました。先生はとても話しやすいので気になることを再確認したり、体調についてもいつでも相談出来ます。先生含めすべてのスタッフさんが優しく対応してくれます。火曜日に限り午後7時半まで診察してくれるのは助かります、サラリーマンには大変ありがたいです。」
「大変満足しております。初診時少し待ちましたが受付の方々をはじめ看護師の方々も今までの病院とは違いとても親切で言葉使いも不快がありません。説明なども的確であり無駄な馴れ馴れしさも無いのが良かったです。少し受付の辺りが患者さんが多くてごちゃごちゃしているのがわかりづらかったですが再診からは問題はありませんでした。」
「コロナ禍と変わらず、感染対策の徹底がすばらしいです。それは患者と医療従事者、そこにその場に居合わせるすべての人を守るために本当によく考えられていると思います。インターネットでの予約システム、あらかじめの問診入力もあわてずに家でもできること、お会計をクレジットカードの登録で後払いできること(診察後は待たずに帰れます) 処方箋の流れも隣接の薬局とスムーズに連携されていたりと、至れり尽くせりのシステムができていました。なによりも具合がよくないなと感じた時に診てもらえる、検査してもらえるという安心感が本当にありがたいです。」
「診察が丁寧で話しやすい先生方なので安心して受診できます。また受付の方も丁寧に対応して下さいます。薬局もお隣なのも助かります。」
あぁ、首がこそばゆい(笑)
お知らせ
6月17日より、新たに呼吸器専門医が私たちの仲間に加わることにになりました!
中島健太郎(なかしまけんたろう)先生の診療が火曜午前、金曜午前に開始となります。
中島先生は今年3月までの直近の3年間は、藤沢市民病院の呼吸器内科で診療を行っておりました(現在も引き続き外来診療を担当されています)。
医師として14年の経験をお持ちで、総合内科専門医、呼吸器専門医を所持しておられた、非常に気さくで物腰の柔らかい先生です。
診断が難しい咳や、治療が困難な気管支喘息などの治療の経験も豊富で、また総合内科専門医をお持ちの通り、一般内科の診療も高レベルで行うことができます。
いままで午前中の受診枠がやや少なめで、午前のご予約枠が取りづらい状態でしたが、火曜と金曜の午前予約枠が新患、再診とも大幅増枠となり、いままで以上にご予約がお取り頂きやすくなります!
ご予約は当院Web予約システムから、火曜午前、金曜午前の「内科・呼吸器科枠」でお取りください!