「ステロイド」に関するブログ、前回まではこちら!
1.2024.7.3 増えるコロナ、喘息悪化・・・そんな時の切り札、「ステロイド」って何?
2.2024.7.10 ステロイド、長く「飲み」続けると何が起こる?
2024年が始まったと思ったら、もう8月ですね・・・
開催前は周りでそれほど話題にはなっていなかったオリンピックも、いざ始まると皆さんテレビの前に釘付けのようで、当院にも眠い目をこすりつついらっしゃる患者さんが少なからずいらっしゃるようです。
私も4年に1回の大イベントを堪能したいと思ってはいるのですが、何せ7月は当院に2700人以上の患者様にお越しいただきました・・・。
連日開始から終了までのノンストップ診察を終え、帰宅後食事、風呂を速攻済ませ、子供の寝付かせを終えた後に気合を入れてテレビ前に鎮座するも、連日30分で寝落ちknock out・・・
結局翌日朝のyahooニュースに一喜一憂する日々です・・・(笑)
さて、前回は飲み薬や注射、つまり「全身ステロイド投与」について、長く続けているとどういう問題が起こるのかということを書きました。
「ステロイド」は、副腎皮質で作る「コルチゾール」という、生きていくのに不可欠なホルモンをまねられて作られており、ステロイドが血流にのって全身を巡ってしまうと、脳や副腎皮質にも届いてしまい、「コルチゾール」の分泌に影響を与えてしまうことが問題だったのでした。
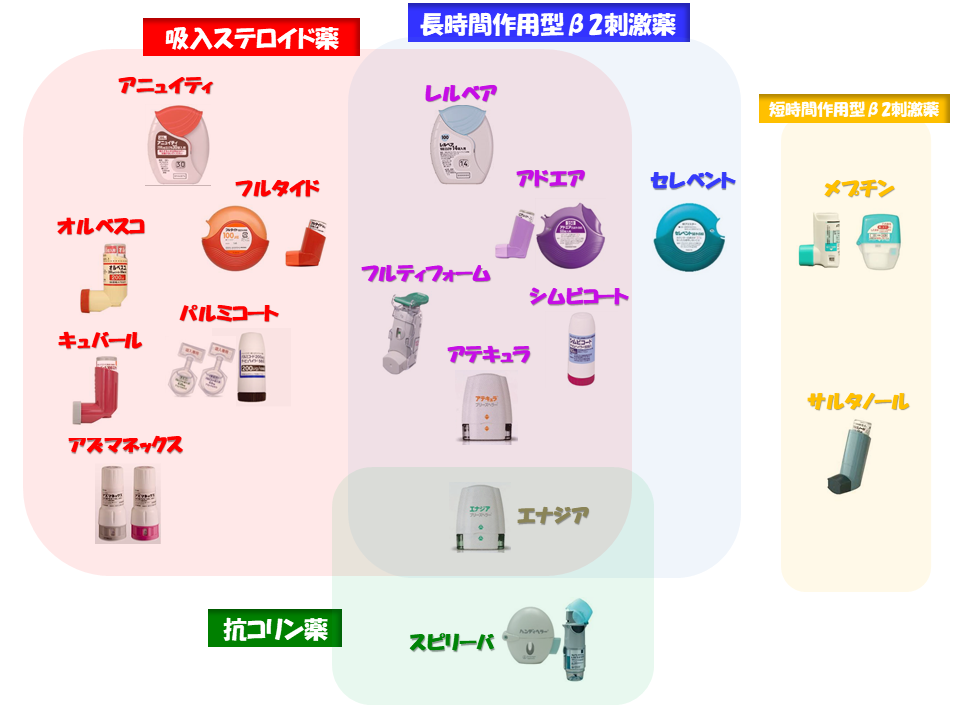
さて、「ステロイド」には、ほかにも「塗り薬」「目薬」「点鼻薬」などの「外用剤」という剤型もあります。
そして、呼吸器、アレルギー疾患の方によく使われるわれらが「吸入薬」も、これらの「外用薬」に含まれます。
今回は、この「吸入薬」としてのステロイド、長く使って大丈夫なの??という疑問にお答えしようと思います。
で、最初から結論!
吸入ステロイド薬は、通常の使い方ならずっと使ってて大丈夫です!!
気管支喘息は、気管支に炎症が起きて、気管支の壁がむくむことで内腔が狭くなってしまう病気です。
今から30~40年以上前までは、気管支喘息の治療は、狭くなった気管支を広げる吸入薬や飲み薬などを使うことが中心で、そもそも狭くなる原因となった気管支の炎症に対してはほぼ手つかずでした。
「ステロイド」が炎症に効くことはわかってはいたのですが、まだステロイドは飲み薬や注射薬でしか使用できない時代だったのです。
おいそれと全身ステロイド投与を簡単にするわけにもいかず、そのため今よりも喘息はずっと悪化しやすく、また悪化したときもその状態を改善させるのが大変難しい時代でした。
症状がコントロールできずに、結局やむを得ず飲み薬や注射のステロイド薬を長期で使うことも多々ありましたが、そうすると前回書いたような副作用の問題が起きてしまい、実際これらの副作用に苦しんだ喘息の方が少なからずいらっしゃったのです(私はこの時代の治療を見てはいないのですが・・・)。
そんな喘息に効くステロイドを、どうにかして副作用なく喘息の治療に使うことができないものか・・・そんな中で開発されたのが「吸入ステロイド」でした。
そして1993年に吸入ステロイド薬が治療ガイドラインに掲載されたことで、喘息の治療は大転換点を迎えました。
吸入ステロイド薬の普及に伴い、喘息の症状は著しくコントロールできるようになりました。
喘息の死亡者数も90年代の7000人台から、2020年代には1000人を切るかどうかというところまで治療が進化しました。
更には、飲み薬のステロイドを使用するケースも以前と比べて大きく減ったため、これらの副作用に苦しむ人も大幅に少なくなったのです。
吸入と飲み薬で違うポイント
では、なぜ吸入ステロイドはそんなに喘息に対して効果的なのでしょうか?
それは、吸入薬が炎症を起こしている気管支にダイレクトに届くように設計された方です。
吸入薬は全身に巡らない
ステロイドを飲み薬で「内服」した場合、その成分は一旦血液に乗り、全身を巡った後に肺に到達して気道の炎症を鎮めます。
ただその経路は非常に長く、またもちろん他の部分にも広がってしまうために、非効率な面もありました(ただ現在でも、喘息が悪化したときや、最重症の喘息の方の治療では、飲み薬や点滴のステロイドを使うことがあります。喘息の悪化時や、非常に症状が重い場合は、気管支以外でも全身のあらゆる部位に炎症が起きているため、ステロイドを全身に巡らせることが有効な面があるからです)。
一方、吸入ステロイドは、ステロイドを効率よく直接気管支に届けることができます。
そのため、使用するステロイドの量を、内服の1/10の量まで減らすことができるようになりました。
また、これらのステロイドは気管支にさえ効いてしまえば、その後全身に巡る必要がない成分となります。
そのため、これらのステロイドが気管支から吸収されて、役割を終えて血液に乗っかった後に、その成分の90%が肝臓で分解されて、全身に巡らないようになるよう設計されました(考えた人、すごいですよね!)。
そうすると計算上、吸入ステロイドは内服ステロイドの1/10 × 1/10 =1/100 しか全身に巡らないことになります。
これくらいでは通常、副腎皮質も大した影響をうけません。
コルチゾールの産生、分泌への影響も非常に小さくなるので、前回お書きした「全身ステロイドを長期に使用した場合の副作用」が非常に起きにくくなるというわけなのです。
とは言えど、何も副作用がない夢の薬は存在しません。
吸入ステロイド薬にも気を付けるべき点はありますので、それとその対処方法について書いてみようと思います。
声がれ
まずは一番多い副作用、声がれです。
これは吸入したステロイドが喉頭の筋肉に付いて、筋肉の力が落ちてしまう(ステロイド筋症)現象や、声帯に吸入ステロイド薬がついてしまい、声帯にカンジダというカビが生えてしまったりすることが原因と言われています。
よく「吸入をした後はうがいをしてください」と指導しますが、残念ながらうがいの水は声帯や喉頭の筋肉まで届かないため、声がれに対してはうがいの効果は大きくないと考えられています。岡田 章,他:吸入ステロイド薬の副作用である嗄声発現の要因解析.医療薬学40:716-725, 2014
ただうがいは非常に大事です。その理由は後で出てきます。
声がれが起きてしまったときには
・使用する「前」にうがいをする(粘膜が湿っていると薬が付きづらくなります)
・吸入薬を変更する(パウダーよりスプレー剤のほうが、粒子径が大きいより小さい方が、薬が付着しにくい傾向があるといわれています。また個々の吸入のやり方や、口、喉の形の違いでも、吸入薬によっての向き不向きもあるのです)
・スペーサー(スプレー剤の吸入薬を、筒を挟んで使用する)を用いる
・吸入するときに舌の位置を下げる(「ホー吸入」といって、吸入前に「ホー」と言ったまま吸入すると舌の位置が下がります)
・少し上を向いて吸入する(下を向いて吸入すると喉の角度がつきすぎて吸入薬がのどの奥にぶつかってしまう)
などの対処方法があります(だた実際はもっと複雑で、実際に吸入しているところを見させて頂かないと声がれの原因は正確には突き止められないため、こちらでご紹介した方法が必ずしも改善にはつながらないかもしれません。お困りの際は、処方した医師や薬剤師にお早めにご相談頂くことが大事です)。
口内炎、口腔/食道カンジダ症
また、吸入薬が口の中に付着して残ると、口の中にカンジダが生えたり、口内炎が起こりやすくなったりします。
これを防ぐのにうがいは非常に大事になります。
完全に口の中から薬を取り除くにはうがいを4回行うことが必要とされていますが、正直めんどくさいものです。
水などの飲み物を少し口に含んだあとに飲んでしまうのでも有効ですし、吸入した後に食事をして食べ物と一緒に薬を粘膜から落としてしまうのも効果的です。
カンジダはしばしば食道にも付着しますが、吸入の後の食事はこれにも有効に働きます。
身長の伸びがやや遅れることがある
子供では、長期にステロイド吸入薬を使用することで、1年後の身長の伸びが1~2cm小さくなることが報告されています。
ただ成人になった時にはその差はなくなっているとされていますし、それを避けるために喘息をコントロールしないことのほうがはるかにリスクが高いですので、このことを理由に吸入をやめるべきではないと思います。
肺炎のリスクが増える(?)
吸入ステロイド薬がわずかながら肺炎のリスクを増やすとの意見もありますが、最近ではそれを否定する報告も出ています。Tuberc Respir Dis. 2023 Jul;86(3):151-157
肺炎のリスクが増えるとの報告の中でも、そのリスクはわずかで、かつ重症な肺炎にはならないとされているので、大きく心配をすることもないかとは思います。
時に軽いながらも、全身性の副作用も
病状によって吸入ステロイドの量は使い分ける必要があるのですが、多い量を使い続けると、さすがに少しずつ「コルチゾール」の分泌に影響を与えたり、全身へのステロイドの副作用がおこる可能性は多少出てきます。
ですので、状態や環境、季節によって適切に薬を減らしていくことが必要になってきます。
でもやっぱり、吸入ステロイドは大事!
一方不適切な薬の減量、中止はもちろん喘息の悪化を招き、結局吸入ステロイドを増やしたり、全身ステロイド投与をせざるを得なくなったりします。
先ほどもお話ししたように全身を巡る吸入ステロイドは微量なので、例え副作用が起こったとしても軽いものです。
喘息が悪化するよりはよっぽどましですので、しっかりと経験、知識を持っている医師のもとで適切に薬をうまくコントロールして、指示通りに治療を続けてもらうことが大事なことは言うまでもありません。
というわけで吸入ステロイド、「ステロイド」という名前が付くだけにどうしても不安を抱かせやすいことが多いのですが、その不安や誤解を少しでも解消していただければうれしいです!
私のことは嫌いでも、吸入ステロイドのことは嫌いにならないでください!(もうだいぶ古くね)