先日、桂ざこば師匠がお亡くなりになりました。
我々関東の人間は、お正月の笑点や探偵ナイトスクープなどでお見掛けしておりました。
普段はあまり見られない、上方落語の重鎮と笑点の噺家さんとのやり取りは、さながらオールスター戦のようでとても楽しかったのを覚えています。
一方ナイトスクープで見せられた、涙もろい一面もざこば師匠の人情味あふれる魅力の一つでした。
謹んで、ご冥福をお祈りいたします。
さて、そのざこば師匠の死因が「喘息」だったと発表されました。
生前のVTRでも「喘息がしんどいねん」とのお話をされており、かなりおつらい状態だったのではと思います。
喘息って、すべての人口の約5~10%、つまり10~20人に1人が持っているといわれ、かなりありふれた病気です。
そんな喘息で、死んでしまうということがあるのかと、今回ご不安になられた方も少なくないのではと思います。
喘息って、本当に死んでしまう病気なのでしょうか?
結論、しっかり治療すればその可能性は非常に低い。ただし、治療が不十分な場合や、ほかの合併症がある場合はその限りではない。
喘息は、以前はなかなか有効な治療法がなく、年間7000人以上が死亡する、非常に怖い病気でした。
そう、喘息は、治療のない状態では、死んでしまうことがある病気なのです。
喘息では、気管支の筋肉が縮んだり、中の粘膜が炎症が起こることでむくんだりし、空気の通り道が狭くなってしまいます(これによって喘息ではゼーゼーします)。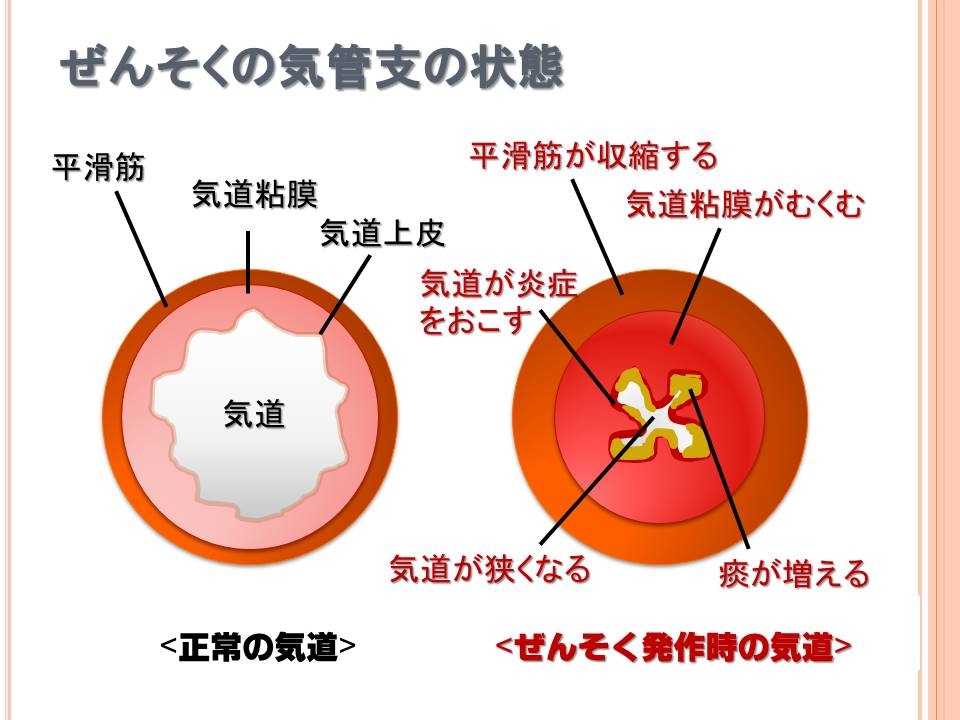
とても強い喘息発作が起こると、この空気の通り道が非常に細くなり、最終的にはふさがれてしまいます。
こうなってしまうと肺に酸素が届かなくなるので、全身が酸欠状態に陥ります。
この状態になった時には、速やかに「エピネフリン(以前はアドレナリンとも言っていました)」を筋肉注射することで、緊急的に気管支を広げてあげる必要があります。
場合によっては人工呼吸器で空気を送り込む必要もあるでしょう。
この状態になったら一刻も早く救急車を呼ぶ必要があります。
また、それと同時に、炎症が起こることで気管支の分泌細胞から、粘り気の非常に強い痰が分泌されます。
通常、これらの痰は咳によって外に出されるので、喘息では咳、痰が強くなるのですが、あまりに痰の量が多すぎたり、気管支が狭くなりすぎたりすると、気管支にこれらの痰がはまってしまって、抜けなくなってしまいます。(これを「粘液栓」と呼びます)。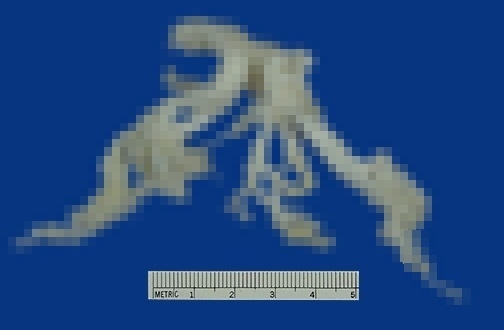
気管支に詰まった「粘液栓」です。気色悪いと思われる方もいるかもしれませんので、モザイク処理をしています。ご覧になりたい方は画像をクリックしてください。
すると、はまってしまった痰の先には空気が全く届かなくなってしまい、「窒息」状態になってしまいます。
この状態になるといくら人工呼吸器を入れても、その先には空気が届かないので助からなくなってしまいます。
エピネフリンを使用しても痰が抜けてこなければそこでおしまいです。
しかも、これらの症状は、常に重症な喘息の方で起こるとは限りません。
あるデータでは、喘息で亡くなった人のうちの約40%の方が、いわゆる「中等症」以下の症状で、そこには「軽症」だった方の約7%も含まれているというデータもありますSuissa S, Ernst P : Use of anti-inflammatory therapy and asthma mortality in Japan. Eur Respi J 21 : 101―104, 2003。
喘息は、突然このような大変な状態に陥る可能性があるという点で、非常に怖い病気とも言えます。
ただ一方、今の喘息治療の主役である「吸入ステロイド」治療が本格的に広まり始めた25年前から、死亡された方の人数は実に7分の1に減少しており、今では全国でも年間1000人を切るかどうかというところまで来ています。
吸入ステロイドは、この「喘息死亡死」を予防する、「最強の方法」ということになります。
ただ、喘息は今までも何度かお話をしているように、治療をやめずに続けて頂くことがとても難しい病気でもあります。
当院でも、喘息の診断で治療をするととてもよくなり、その後しばらくいらっしゃらなくなった後に再度悪化していらっしゃる方は少なくありません。
以前なぜ喘息の治療は続けてもらいにくいか、以下でお話したことがありますので、もしよろしければお読みください。
2021.10.13 喘息の吸入薬は続けるべき?
2021.11.1 で、喘息の治療は、いつまで続けたらいい?
おそらく、喘息死がなくならない一つの原因が、喘息の治療の不適切な中断ということになるでしょう。
また、喘息の吸入薬は、使い方が非常に大事になる薬です。
飲み薬や貼り薬は通常大きく間違うことはなく、ほぼすべての方が正確に使うことができます。
注射や座薬、点眼などの薬も使うのが難しいこともありますが、うまく使えなかった時は通常本人が気づきます。
ところが吸入薬は器具をうまく使えないと、全く肺に入ってこないこともありえます。つまり、やっていないというのと変わらないという状態になる危険性もあるのです。
しかも、吸入薬はうまく使えているかそうでないかを本人がなかなか気づくことができないという欠点も持ち合わせており、「薬を正しく使って、正しく効果を出す」ということがとびぬけてハードルの高い治療法でもあるのです。
またそれでもコントロールのつかない重症喘息の方には、「生物学的製剤」という治療法があるので、この選択肢もしっかり考えるべきでしょう(つまり、この選択肢を使える先生、もしくはコントロールできないときに速やかに専門医に引き継いでくれる先生に診てもらう必要があるとも言えます)。
★生物学的製剤についてはこちら!
2023.10.29 なかなか治らない喘息の切り札「生物学的製剤」って何だ? 〜まずは喘息の反応についてから〜
2023.11.16 喘息の反応を理解したところで・・・各生物学的製剤について解説!(1)
2023.12.2 喘息の反応を理解したところで・・・各生物学的製剤について解説!(2)
ここまでしっかりと治療をしていれば、よほどのことがない限り、ほぼ喘息で死ぬことはないと言っていいと思います。
逆に言うと、このうちのどれかが不十分であるならば、リスクはあると思っていただいてよいと思います。
ただし、これは「喘息」だけであった場合です。
もう一つ、喘息で死んでしまうリスクとして、喘息以外の「合併症」があるケースは挙げておけなければなりません。
たとえば、ざこば師匠は生前、かなりのヘビースモーカーだったようです。
もしかしたら、「COPD」という病気も併発していたんじゃないかとも思われます。
「COPD」は、主にタバコをずっと吸い続けたことで、慢性的な気管支の炎症を引き起こし、やはり気管支が狭くなったり、気管支内の分泌が増えてしまったりする病気です。
喘息とは炎症の形が違うので、喘息とは異なる治療を行います(詳しくはコチラ!)。
残念ながら喘息とは異なり、高齢化にも伴って、COPDの死亡数はずっと増加傾向にあります。
年間約18,000人の方がCOPDで亡くなっているという統計も出ていますが、COPDという病気は気づかれないことが多く、いわゆる「隠れ患者」が非常に多いので、気づいた時にはかなり進んでいたということも多い病気なのです(2020.7.14 人にも自分にも気づかれにくい病、COPD)。
喘息とCOPDが合併してしまうと、ただでさえCOPDで気管支が狭いところに喘息の気管支の狭さ、痰の増加が加わり、命にかかわる事態になってしまうリスクが非常に上がってしまいます。
また、喘息もCOPDも、感染症によって悪くなります。
インフルエンザ、コロナ、肺炎球菌(今後はここにRSウイルスが加わるかもしれません)のワクチンをしっかり接種しておき、いざ感染したときに症状が重くならないように予防していくことが重要になります。
喘息とCOPDが合併すると、治療や管理もかなり複雑になってくるので、ともかくこの病気で死なないようにするためには、できるだけ呼吸器専門医など呼吸器に詳しい医療機関でしっかりと治療と管理を受けたほうがいいと思います。
他にも慢性の肺感染症(非結核性抗酸菌症や気管支拡張症など)や間質性肺炎、それに慢性心不全、さらには睡眠時無呼吸症候群など、もともと心肺機能が弱りやすい病気は、喘息悪化が呼吸不全の最後の一押しになってしまうため、喘息の治療とともに、合併している病気をしっかりコントロールすることが大事になってくるのです。
今日は、喘息の方にとって、少し心配になったであろうニュースについて触れてみました。
確かに喘息は「怖い」一面を持った病気ですが、正しい情報によって、その「怖さ」はほとんど遠ざけることができます。
喘息の方には、ぜひ喘息を正しく恐れ、正しく対処していただき、快適な生活を送っていただきたいと思います!















